M.D.
numero 29, 12 ottobre 2005
Clinica
Aspetti diagnostici e terapeutici delle rinosinusiti
batteriche
di Massimo Bisconcin - Medico di medicina generale,
Quarto d’Altino (VE), Dipartimento di Ricerca AIMEF
La diagnosi di rinosinusite è fondamentalmente clinica
e gestibile nello studio di medicina generale. Alla luce dei
dati di letteratura, l’approccio terapeutico deve però
essere orientato con maggiore prudenza verso un impiego indiscriminato
di antibiotici
Di
fronte al paziente affetto da infezione rinosinusitica, la prescrizione
di antibiotici continua ad essere verosimilmente una sorta di
dogma terapeutico, consolidato da anni di pratica quotidiana.
Un medico pratico, con minimo spirito critico e acuto senso
di osservazione, sicuramente ha avuto l’opportunità
di accorgersi che non tutte le rinosinusiti trattate con antibiotici
hanno avuto la stessa evoluzione e, probabilmente, si è
posto il sospetto che talvolta il trattamento antibiotico si
poteva evitare.
Sebbene sia opinione corrente che un’affezione di durata
superiore ai sette giorni sia di origine batterica, la maggior
parte delle rinosinusiti sono ritenute di origine infiammatoria1.
Diagnosi clinica
La diagnosi di rinosinusite è fondamentalmente clinica
e fattibile direttamente dal medico di famiglia nel suo studio,
generalmente senza il ricorso al consulto specialistico: è
un’infiammazione o infezione della mucosa dei condotti
nasali e almeno uno dei seni paranasali2.
Generalmente sia il medico sia il paziente sono fortemente orientati
- il primo a prescrivere, il secondo ad assumere - verso una
terapia antibiotica, già in prima battuta, anche con
segni di coinvolgimento nasale e paranasale molto precoci e
non sicuramente suggestivi di infezione batterica.
Questa tendenza si scontra con un’evidenza medica di tipo
A3 (tabella 1), per la quale la maggior
parte dei casi di rinosinusite acuta diagnosticata in ambulatorio
è causata da infezioni non complicate delle vie aeree
superiori4 e quindi non richiederebbe,
almeno in prima battuta, alcun trattamento antibiotico.
D’altro canto - questa invece è un’evidenza
di tipo B5 - le infezioni rinosinusitiche
batteriche o virali sono difficilmente distinguibili sul piano
clinico l’una dall’altra e quindi questo induce l’utilizzo
precoce di antibiotici.
Ancora, altra evidenza di tipo A è quella che afferma
che nella maggiore parte dei casi le rinosinusiti acute giungono
a risoluzione completa senza trattamento antibiotico7-11.
 Evidenze
delle indagini strumentali
Evidenze
delle indagini strumentali
La comune pratica clinica implica spesso anche la richiesta
abbastanza immediata di una radiografia del cranio per seni
paranasali e talvolta anche l’esecuzione di una tomografia
computerizzata.
A questo proposito, si segnala che l’esame radiologico
non è raccomandato di routine5
e questa affermazione costituisce un’evidenza di tipo B4.
Nel maggio del 2005 la Gazzetta Ufficiale ha pubblicato un numero
contenente le “Linee guida per la diagnostica per immagini”6
nelle quali, a proposito della sinusopatia, la radiografia dei
seni viene confermata come evidenza di tipo B (studi sperimentali
e osservazionali) e non ne viene consigliata l’esecuzione
(la dizione esatta è “indagine non indicata”
che sta a significare che ne manca la base logica per l’esecuzione;
tuttavia la stessa viene suggerita se dopo dieci giorni la situazione
clinica non cambia).
Inoltre, a proposito del segno radiologico relativo all’aumento
dello spessore della mucosa, la tabella allegata afferma che
questo non è patognomonico di rinosinusite.
Per quanto riguarda la TAC, invece, pur mantenendo l’evidenza
di tipo B, ad essa viene assegnata l’indicazione specialistica
(cioè riservata ad “indagini complesse e costose
che vengono eseguite di norma unicamente su richiesta da parte
di medici che dispongono dell’esperienza clinica atta a
valutare i risultati dell’indagine e ad agire di conseguenza”).
Criteri sintomatologici e criteri temporali
Una valutazione basata su generali valutazioni cliniche indica
che l’eziologia batterica è presente in circa il
50% dei casi12,13.
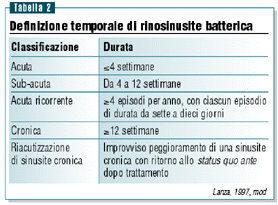 Una
classificazione temporale per la rinosinusite è indicata
in tabella 214.
Una
classificazione temporale per la rinosinusite è indicata
in tabella 214.
Generalmente il medico di famiglia si trova di fronte a due
situazioni: il paziente è un sinusitico cronico e quindi
conosciuto, nel qual caso si tratta di una riacutizzazione,
oppure il paziente è nuovo a quel tipo di sintomatologia.
In entrambi i casi, il corredo sintomatologico è quello
indicato in tabella 3.
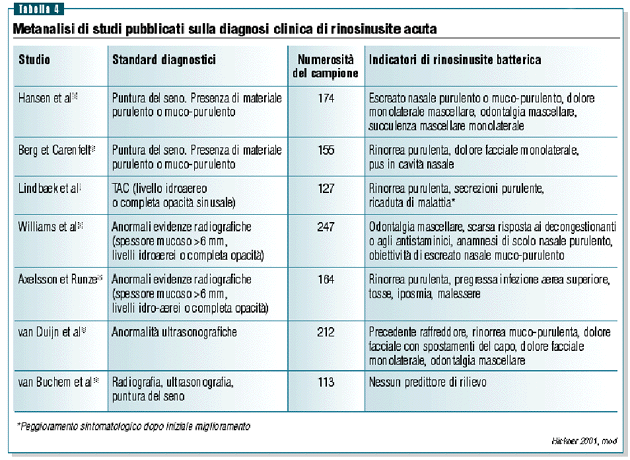
La tabella 4 mostra in modo sinottico la correlazione tra sintomi
clinici e procedure diagnostiche utilizzate.
La durata della sintomatologia è solitamente usata dai
medici quale criterio per distinguere una rinosinusite su base
batterica da una su base virale20; infatti, un’infezione
da rhinovirus ha una durata media di dieci giorni13,
mentre il 60% dei campioni di colture d’aspirato mucoso,
ottenuto da pazienti con precedente infezione virale, sono batteriologicamente
positivi21.
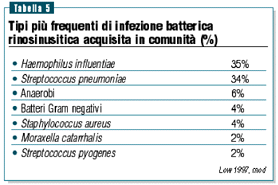
 I
batteri più frequentemente implicati sono indicati in
tabella 522.
I
batteri più frequentemente implicati sono indicati in
tabella 522.
Soprattutto nei pazienti con maggiore sensibilità alle
riacutizzazioni, viene riconosciuta una serie di condizioni
predisponenti, che sono elencate in tabella 6.
Terapia antibiotica
Alla luce dei dati sopra riportati, è quindi evidente
come l’approccio diagnostico e terapeutico alla rinosinusite
debba essere orientato con maggiore prudenza verso l’uso
indiscriminato e troppo precoce di antibiotici.
È quindi ragionevole attendere almeno sette giorni prima
di iniziare a usare un antibatterico in un paziente con segni
di infiammazione acuta delle prime vie aeree.
Di converso, qualora la sintomatologia del paziente presentasse
un chiaro peggioramento dopo 5-7 giorni, oppure qualora la severità
e la durata dei sintomi fossero francamente eccessive, è
opportuno considerare la diagnosi di rinosinusite acuta e instaurare
un’adeguata terapia antibiotica.
I pazienti senza sintomi severi e di breve durata sono verosimilmente
affetti da virosi delle alte vie respiratorie ed è sufficiente
l’utilizzo di farmaci sintomatici.
 Riflessioni
Riflessioni
Il medico di famiglia spesso non ha a disposizione tecnologie
e strumenti diagnostici e terapeutici potenti, e questo, unito
alle note difficoltà professionali, si ripercuote su
un potenziale senso di frustrazione, che talora induce a cercare
soluzioni percepite come più facili.
D’altro canto il paziente che soffre di infezione rinosinusitica
spesso è un giovane professionalmente attivo e culturalmente
propenso all’immediata soluzione di ogni problema.
Solitamente i due partner non hanno quindi troppe resistenze
verso l’antibioticoterapia. Il medico crede di evitarsi
ulteriori e futuri disturbi, quando non vi sia addirittura un
più o meno celato sospetto di malpractice; il paziente
ha l’illusione di una pronta guarigione indipendentemente
dalla presenza concomitante di fattori predisponesti o favorenti.
È verosimile che un’eventuale non prescrizione o
prescrizione differita di un antibiotico non sia sostenibile
da un medico poco motivato nei confronti del paziente, soprattutto
in condizioni di scarsa autostima da parte del medico.
 Anche
in questo caso, molto frequente (la rinosinusite è una
delle dieci cause più comuni di consulto in medicina
di famiglia)26 nel quale l’aspetto
organicistico sembra essere prevalente su quello relazionale,
la preparazione culturale del medico viaggia di pari passo alla
sua autorevolezza e autostima.
Anche
in questo caso, molto frequente (la rinosinusite è una
delle dieci cause più comuni di consulto in medicina
di famiglia)26 nel quale l’aspetto
organicistico sembra essere prevalente su quello relazionale,
la preparazione culturale del medico viaggia di pari passo alla
sua autorevolezza e autostima.
Bibliografia
1. Wright ED et al. J Otolaryngol 2005; 34:S7-13.
2. Scheid DC et al. Am Fam Physician 2004; 70: 1685-92.
3. Sackett DL et al. Churchill Livingstone. London 2000, pp
173-7.
4. Gonzales R et al. Ann Intern Med 2001;134: 479-86.
5. Hickner JM et al. Ann Intern Med 2001; 134: 498-505.
6. Gazzetta Ufficiale. n. 100 del 2.5.2004 (suppl. n. 79.
7. Lindbaek M et al. Fam Med 1996; 28: 183-8.
8. Axelsson A et al. Acta Otolaryngol 1970; 70: 71-6.
9. Gananca M et al. Curr Med Res Opin 1973; 1: 362-8.
10. Stalman W et al. Br J Gen Pract 1997; 47: 794-9.
11. van Buchem FL et al. Lancet 1997; 349: 683-7.
12. Hansen JG et al. BMJ 1995; 311: 233-6.
13. Gwaltney JM et al. JAMA 1967; 202: 494-500.
14. Lanza DC et al. Otolaryngol Head Neck Surg 1997; 117: S1-7.
15. Berg O et al. Acta Otolaryngol 1988; 105: 343-9.
16. Williams JW et al. Ann Intern Med 1992; 117: 705-10.
17. Axelsson A et al. ORL J Otorhinolaryngol Relat Spec 1976;
38: 298-308.
18. van Duijn NP et al. BMJ 1992; 305: 684-7.
19. van Buchem L et al. European Journal of General Practice
1995; 1: 155-60.
20. Dosh SA et al. J Fam Pract 2000; 49: 407-14.
21. Gwaltney JM et al. J Allergy Clin Immunol 1992; 90: 457-61.
22. Low DE et al. CMAJ 1997; 156: 57.
23. Incaudo GA. Clin Rev Allergy Immunol 1998; 16: 157-204.
24. Gwaltney JM. Clin Infect Dis 1996; 23: 1209-23.
25. www.umm.edu/patiented/articles/who_gets_sinusitis_000062_3.htm
26. Schappert SM. Vital Health Stat 1998; 134: 1-37.